Пересадка кожи, или дерматопластика, – хирургическое вмешательство, которое проводится для воссоздания поврежденных участков кожных покровов. Пересадка кожи после ожога используется, если поражен базальный слой дермы, есть заметные рубцы и другие глубокие дефекты. Метод оперативного лечения зависит от обширности и локализации ран. При ожогах 3Б и 4 степени операцию проводят сразу же после получения травмы. Чаще дермопластика назначается после восстановления тканей для устранения рубцов.
Кому показана пересадка кожи
Трансплантация кожи – сложная хирургическая операция, которая назначается при глубоких поражениях мягких тканей. Успешность терапии зависит от:
- квалификации хирурга;
- площади раневой поверхности;
- иммунитета пациента.
Основным показанием к операции является глубокий ожог, когда другие методы лечения неэффективны. Без эпидермиса и дермы в организм проникают болезнетворные микроорганизмы, нарушается теплообмен. Ожоговые травмы чреваты не только косметическими дефектами, но и незаживающими ранами, сильными болями. Дермопластика необходима при обширных небольших по площади ожогах, которые сопровождаются тотальной гибелью кожи вплоть до жировой клетчатки.
Пересадка кожи после ожога у детей и взрослых целесообразна при повреждении всех слоев эпидермиса, дермы, жировой клетчатки, мышц. Ожоги 3А, 3Б, 4 степени – основные показания к пересадке. При частичном разрушении базального слоя оперативное лечение назначают уже после заживления тканей для устранения косметических дефектов – гипертрофических рубцов, ожоговых шрамов.
Методы операции
Существует несколько видов операционного вмешательства. Их выбор зависит от степени ожога, площади пораженной зоны и местонахождения.
Пересадка тонких частей кожного покрова заключается в том, что небольшой участок здоровой кожи удаляется вместе с верхним и средним слоем, далее он переносится на поврежденное место. При таком методе кожа быстро приживается и не отторгается организмом, однако она требует более тщательного ухода.
Трансплантация на всю глубину чаще всего подходит для наиболее видимых мест —, это лицо и шея, так как рубцы после пересадки кожи после ожога заметны меньше, чем при первом методе. К тому же, такой способ показан для кожных покровов, где содержится наибольшее число кровеносных сосудов.
Композитная пересадка необходима для восстановления кожи, жировой ткани и хрящей. Наиболее часто такая операция помогает восстановить нос или уши.
Внимание! Все пациенты перед хирургическим вмешательством обязательно проходят полное медицинское обследование! Сама процедура выполняет только под общим наркозом, так как очень болезненна. Организм при операции может потерять много крови, поэтому нередки случаи переливания.
Виды и техника пластики на кожных покровах
Операция по пересадке кожи после ожога проводится в несколько этапов. Длительность процедуры зависит от:
- типа трансплантируемого материала;
- площади ожоговой раны;
- опыта хирурга.
В хирургии выделяют 2 типа дерматопластики:
- первичная – зашивание свежих ожоговых ран;
- вторичная – коррекция дефектов после регенерации кожи.
Применяют две техники дерматопластики – свободная и несвободная, каждая из которых имеет свои особенности проведения.
Несвободная пластика
Операция предполагает пластику частично отторгнутыми местными тканями, кусочками из других частей тела. Во втором случае используется лоскут на питающей ножке – кожные кусочки с подкожно-жировой прослойкой, кровеносными сосудами.
Выделяют три группы трансплантатов:
- плоские;
- островковые;
- трубчатые.
Пластика местными трансплантатами проводится разными способами:
- повторное подсаживание частично отторгнутых лоскутов;
- пластика по И. Диффенбаху с нанесением на трансплантат послабляющих насечек;
- операция по Ю. К. Шимановскому с закрытием квадратных ран сдвижными прямоугольными лоскутами.
При ожогах в области лица применяется пластика смежными треугольниками. Их вырезают вместе с подкожно-жировой клетчаткой так, чтобы их углы составляли 30, 45 или 60°. Первый тип треугольника используют для пластики лица, последние два – для закрытия ожогов вблизи суставов.
Трансплантация способна быстрее восстановить нормальное функционирование кожи, убрать воспаление, а также предотвратить появление инфекционного заболевания или заражения.
При пересадке донорского лоскута с другого участка тела операцию проводят в 2 этапа:
- подготовка трансплантата к пересадке;
- подшивание к ожоговой ране подготовленного кусочка кожи.
Отдаленная дерматопластика используется для исправления дефектов на лице. При прямой пересадке хирург иссекает лоскут с подкожной клетчаткой из области плеча, после чего делает пластику носа.
В сложных случаях прибегают к комбинированной несвободной пластике с одновременным вшиванием местных обожженных тканей, кусочков из других частей тела.
Комбинированные методики применяются при первичных трансплантациях сразу после ожога. В случае успеха отпадает необходимость во вторичном оперативном вмешательстве для исправления косметических дефектов.
Свободная пластика
Свободную дерматопластику условно разделяют на два типа.
Васкуляризованная
Пересадка сложных трансплантатов с формированием внутри трансплантата новых сосудов. Проводится микроскопическим инструментом под микроскопом. Для взятия участка кожи используют острый скальпель, посредством которого извлекают кусок вместе с подкожно-жировой клетчаткой и сосудистой сетью. Во время операции сосуды быстро соединяются с капиллярами вокруг раны.
Неваскуляризованная
Пересадка обширных участков кожных покровов посредством дерматома (инструмента, снимающего пласт кожи нужной толщины). Во время операции используют два типа трансплантатов – расщепленные или послойные. Первые включают все слои дермы, а вторые – исключительно наружные слои эпидермиса.
Для взятия расщепленного лоскута применяется медицинский инструмент в виде рубанка. Он предназначен для снятия донорского лоскута при больших по площади ожогах. Вырезанный трансплантат смазывают хирургическим клеем, после чего он переносится на барабан. Во время обработки снимается внешний слой эпидермиса. Подготовленный кожный кусочек кладут на оперируемую область. Края подшиваются капроновой нитью, а сам трансплантат закрепляют при помощи гипсовой повязки, медицинской шины.
После оперативного вмешательства делают перевязки с использованием противомикробных мазей. Они препятствуют воспалению прооперированных тканей и отторжению трансплантатов.
Виды пластики
Эстетическая хирургия имеет в распоряжении следующие виды операций:
- Свободную пластику. Используется полностью отделенный от донорской зоны кожный лоскут.
- Несвободную пластику. Дефект устраняется прилежащим кожным трансплантатом или участком ткани на питающей ножке. Последнее означает, что пересаживаемый лоскут частично отделен от основания. Его питание осуществляется через нетронутый участок кожи, по которому происходит кровоснабжение.
В свою очередь свободная пластика может быть:
- Васкуляризированной, при которой используется кожный лоскут с сосудами. Они соединяются с общей кровеносной системой.
- Неваскуляризированной, когда трансплантируются большие участки кожи. Пересаживаемый материал берут расщепленный, то есть с наружными долями эпидермиса, или послойный (на всю толщину кожи).
По времени пересадки операции бывают:
- первичными, когда закрываются свежие раны,
- вторичными, при которых устраняется сформировавшаяся через несколько месяцев после ожога рубцовая ткань.
Откуда берут и какими бывают трансплантаты
Для закрытия поверхности раны используют искусственные или природные трансплантаты из собственной или донорской кожи. При подготовке к дерматопластике учитывают свойства тканей:
- цвет;
- эластичность;
- кровоснабжение;
- степень оволосения.
Во время подготовки к дерматопластике хирурги руководствуются принципом: чем ближе донорская ткань находится к оперируемой области, тем выше качество трансплантата. К примеру, при ожоге лица обычно используют кожные лоскуты из надключичной зоны. Они хорошо приживаются, сохраняют розовый оттенок, который не отличается по цвету от окружающих тканей. В свою очередь, лоскуты из подключичной зоны часто приобретают неестественный желтоватый оттенок.
Выделяют несколько областей для взятия донорской кожи, которые подходят для закрытия ожоговых ран:
- живот;
- верхняя часть спины;
- надключичная область;
- боковые поверхности грудной клетки;
- внутренняя часть бедер.
При пластике лица после ожогов используются лоскуты из следующих областей:
- перед и позади уха;
- надключичной.
Для закрытия раневых поверхностей большой площади применяются расщепленные лоскуты, которые состоят из поверхностных слоев кожи. Их берут из ягодиц, внутренней части бедер, брюшной стенки.
В зависимости от глубины ожога и площади повреждения используют различный по толщине трансплантационный материал:
- Толстый – содержит все свои эпидермиса и дермы. Его толщина достигает 0.8-1.1 мм.
- Средний – включает основной слой дермы (сетчатый слой), в котором содержится много эластичных волокон. Толщина лоскута не превышает 0.3-0.7 мм.
- Тонкий – состоит из росткового и эпидермального слоев, поэтому содержит мало эластичных волокон. После заживления ожога вшитый лоскут кожи сморщивается. Его толщина составляет не более 0.3 мм.
В качестве донорского материала используются:
- амнион – зародышевая оболочка позвоночных животных;
- ксенокожа – свиная кожа;
- аллокожа – консервированные кожные покровы умерших людей.
Также при ожогах применяется материал эксплантат – живая ткань, которая культивируется вне организма в питательной среде. В 2017 году испанская компания BioDan Group при поддержке научно-исследовательского института разработала технологию печати бионического заменителя живой ткани. Искусственная кожа печатается на 3D-биопринтере, заряженном картриджами с:
- кератиноцитами;
- сывороткой крови;
- кальция хлоридом;
- фибробластами.
Ученые получили многослойную матрицу на гидрогеле, который поддерживает жизнеспособность клеток. Искусственная кожа «дозревает» в лаборатории и только потом пересаживается в организм человека. Но пока что эта технология тестировалась только на мышах и не включена в хирургическую практику.
Как проходит операция
Любое подобное вмешательство начинается с того, что происходит забор здоровых участков. В зависимости от места взятия область обрабатывают и вырезают требуемый слой. Если ткани берут у живого донора, применяют анестезию. Обычно используются зоны бедер, ягодиц, спины, грудной клетки. Участок вырезают при помощи специального инструмента.
В этот момент вторая группа врачей готовит пациента для операции. Пораженную область дополнительно обрабатывают и сушат. При этом не должно быть никаких воспалительных процессов. Далее начинается сама трансплантация.
Лоскут здоровой кожи помещают на поврежденную область. Если участок повреждения небольшой, то его фиксируют при помощи специального клея или скоб. При серьезных травмах требуется нанесение хирургических швов. После этого врачи фиксируют область тугой повязкой. Вся манипуляция занимает не более часа, поэтому считается достаточно простой процедурой.
В первые сутки после пересадки пристально следят за состоянием пациента. Повязки регулярно меняют и обрабатывают поверхность дезинфицирующими растворами. Во время процедуры и после нее пострадавший может столкнуться с такими неприятными симптомами, как кровотечение или инфицирование поверхности. Кроме того, снижается чувствительность кожи и может возникнуть риск отторжения.
С вероятностью осложнений чаще всего сталкиваются люди, имеющие плохой иммунитет и некоторые хронические заболевания. Также фактором риска является возраст. Вмешательства с осторожностью назначают маленьким детям и пожилым людям.
Уход в послеоперационный период
Период реабилитации после хирургического лечения ожогов занимает от 3 до 6 месяцев. Он включает три этапа:
- адаптационный – от окончания дерматопластики до первых 2 дней;
- регенерационный – от 3 дня после операции до 2-3 мес.;
- стабилизационный – через 3 мес. после трансплантации кожи.
Чтобы предупредить осложнения, пациенты должны выполнять все рекомендации врача:
- В течение 1-2 недель необходимо делать перевязки. Соблюдение санитарно-гигиенических правил предупреждает инфекционные осложнения.
- Повязку не снимают до тех пор, пока кожа не приживется. Этот этап занимает от 4 до 6 суток. Но чтобы предупредить отслоение лоскутов, перевязки совершают еще в течение 7-9 дней.
- Для восстановления кожи прооперированные области смазывают мазями. Увлажняющие антисептические препараты стимулируют заживление.
Прооперированные пациенты жалуются на сильные боли, поэтому им назначают местные или системные анальгетики. Для предупреждения инфекционного воспаления и отторжения тканей они принимают витаминно-минеральные комплексы с ретинолом, токоферолом и другими биоактивными добавками.
Первые 2-3 месяца пересаженная кожа уязвима. Она практически не способна к самозаживлению. Поэтому пациентам запрещают посещать сауны, бассейны, солярии. Также следует избегать долгого пребывания на солнце. Операцию считают успешной при отсутствии осложнений через 3 месяца.
Записаться на бесплатный прием:
Каков алгоритм поступления к Вам пациента?
Мы занимаемся плановой реконструктивной хирургией последствий травм и ожогов. К нам поступают пациенты спустя 6-12 месяцев после травмы. Но иногда бываю те, кто приходят спустя десятилетия. Например, человек долго жил с контрактурой, а потом решил от нее избавиться. Конечно, лучше делать все на ранних сроках (до 2-3 лет). Особенно контрактуры. Если сустав долгое время не работает, развивается тугоподвижность, о которой мы уже говорили. Всех пациентов, которые получили послеожоговые травмы, мы призываем пройти у нас консультацию, чтобы в ранний период наметить план реконструктивно-восстановительных операций.
Самые частые причины рубцовых деформаций мягких тканей — ожоги. Насколько сложны операции по коррекции последствий ожогов и в чем их особенность?
Эти операции могут быть многоэтапными. Обычно к нам поступают пациенты с сочетанными травмами — например, поражения лица, шеи, грудной стенки. Пациент сам выстраивает приоритеты, какие области оперировать и в какой очередности. Интервал между хирургическими операциями составляет 4-8 месяцев. Как правило, сначала делаем коррекцию на открытых участках тела, а затем восстанавливаем функционально активные зоны (контрактуры суставов).
Оперирует один хирург или несколько?
Оперируют двое — хирург и его ассистент. За один этап иногда удается устранить несколько проблем: контрактуры локтевого, плечевого, лучезапястного суставов.
Расскажите подробнее о планировании операции. Как Вы определяете, какие ткани вы будите использовать при пластике?
В основном используем близлежащие ткани. Если это сложные контрактуры, то используем лоскутную пластику (языкообразные, трапецевидные лоскуты). Местные — это значит ткани в непосредственной близости.
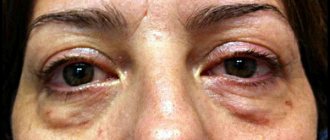
При очень большом дефиците тканей используем комбинированную пластику — используем как местные ткани, так и ткани из других областей (используем донорские лоскуты). Донорские лоскуты обычно берем из паховой области или с области передней брюшной стенки. Если устраняем рубцовый выворот век, то в качестве донорской зоны используем внутреннюю поверхность плеча — кожа здесь обычно идентична по текстуре и цвету. На донорскую рану при этом накладываем косметические швы.
Существуют ли способы, позволяющие увеличить объем пересаживаемой кожи?
Да, существуют. Применяют пересадку кожных лоскутов с перфорацией. При обширных ожоговых ранах с площадью более 30%, используют перфорированную расщепленную кожу. Берут донорский лоскут кожи с бедра, перфорируют, и уже эту сетку сажают на рану.
Коэффициент пластики бывает 1:3, 1:4 и даже 1:6. То есть этим перфорированным лоскутом в виде сетки можно восстановить площадь в 3, 4 или даже в 6 раз большую, чем обычной кожей.
Многие клиники предлагают лазерную шлифовку, как метод устранения рубцов. В случае послеожоговых и посттравматических деформаций это работает?
Обширные ожоговые рубцы никогда не шлифуем. Тем более, если есть контрактуры. В таких случаях нужно хирургически восполнять дефицит кожи. Единичные мелкие рубцы — можно попробовать убрать лазерной шлифовкой, но эффект не гарантирован.
А первичные ожоги Вы берете?
Нет, как уже упоминала, мы занимаемся именно отсроченными операциями. Тяжелые больные с ожогами поступают в другие отделения. Там их лечат по квотам и соответствующими методами. Мы же работаем уже со сложившимися проблемами, которые делают в плановом порядке.
Как специалист по лечению ожоговых повреждений, дайте совет нашим читателям: что делать при ожоге? Какая должна быть первая помощь?
Среди обывателей почему-то очень распространены такие «народные» методы — обработать ожог маслом или сметаной. Так вот этого нельзя делать. Обожженное место надо сразу охладить холодной водой или льдом. Затем наложить асептическую повязку. В самом простом случае — стерильный бинт, можно смочить хлоргексидином. Главное — ничем не мазать, так как иначе замедляется теплоотдача и усиливается отек.
Давайте еще коснемся келоидных рубцов. Почему они возникают?
Есть группа пациентов, у которых по неизвестным причинам есть склонность к келоидозу, когда на месте любой раны или царапины развивается грубый рубец. Рубцы сопровождаются болями, зудом и краснотой. На первом этапе лечим их консервативно: электрофорез с ферменколом, ультразвук с гидрокортизоном, магнитотерапия и инъекции дипроспана, назначаем ношение компрессионного белья. Если это не дает результата, то переходим к оперативным методам, а затем применяем физиотерапию. Склонность к келоидозу может проявляться на любых рубцах: ожоговых, послеоперационных, посттравматических.
Частые «поставщики» келоидных рубцов — ожоги третьей А степени. Это достаточно глубокие ожоги, но с сохранением ростковой зоны, такие ожоги заживают самостоятельно. Пациент радуется — обошелся без операции! Но потом очень часто на месте таких ожогов образуются келоидные рубцы, которые требуют хирургической коррекции.
Существует такой дефект как послеожоговые синдактилии (сращение пальцев на руках и ногах). С такой проблемой к Вам можно обратиться?
Да, таких пациентов мы лечим. Используем как местную пластику, так и комбинированную с использованием кожи из донорских участков. Но работаем только со взрослыми пациентами с 18 лет.
Наталия Алексеевна, благодарим Вас за беседу. Мы постарались рассмотреть все варианты рубцовых деформаций, которые могут требовать лечения, и представить нашим читателям современные методы коррекции. Однако, все же будем надеяться, что травмы и ожоги их не коснутся. Берегите себя!
Возможные осложнения
Процедура пересадки кожи после ожогов опасна как ранними, так и отсроченными осложнениями. К числу первых относятся:
- кровотечения из оперируемой зоны;
- отторжение донорской кожи;
- медленное заживление ран;
- инфекционное воспаление.
При отслоении кожного лоскута проводят повторную дерматопластику.
Несмотря на необходимость, у процедуры пересадки имеются некоторые недостатки. Главным из них является риск отторжения трансплантата. Если в качестве материала используют кожный покров донора, либо синтетический материал, всегда остаются опасения по поводу несовместимости тканей.
Если в месте повреждения образуются гнойники, назначают антибактериальную терапию. Но и после успешного приживления иногда возникают осложнения:
- снижение чувствительности кожных покровов;
- отсутствие роста волос на пересаженных участках;
- рубцевание, сморщивание трансплантата;
- скованность движения из-за натяжения тканей.
Уплотнения, нечувствительность, изменение цвета кожи в месте ожога является основанием для обращения к врачу. Специалист оценит серьезность ситуации и определит наименее травматичные способы устранения осложнений.
Подготовительный этап пересадки кожи при ожогах
Как и любое хирургическое вмешательство, пересадка кожи требует определенной подготовки. Пациенту назначают ряд мероприятий, включающие в себя сбор анализов, диагностику, в том числе и дифференциальную, визуальный осмотр и подготовку к проведению анестезии.
Помимо диагностики больному проводят механическое очищение раны от некротических и поврежденных тканей. Необходимо чтобы весь эпителий, не подлежащий восстановлению, был удален, иначе «вторая» кожа не приживется.
За несколько дней до трансплантации проводят подготовку организма для улучшения его функций:
- обработка раны местными антисептиками;
- если присутствует инфекция, накладывают повязки с антисептиком, мазями на основе пенициллина, борной кислотой. Их отменяют за 3 дня до операции;
- переливание крови или плазмы;
- прием витаминов для поддержания общего состояния.
Непосредственно перед операцией нельзя кушать и пить, кишечник должен быть пустым.
Операция по пересадке кожи
Когда нельзя делать операцию
Реконструктивно-восстановительная пластика кожи противопоказана при высоком риске осложнений. Проведение манипуляций по пересадке кожи на ожоговые раны запрещено при:
- вторичных иммунодефицитах;
- гнойных осложнениях;
- патологиях сердца и сосудов;
- психических расстройствах;
- кожных заболеваниях.
Косметическую пластику не назначают во время беременности, обострения хронических болезней, а также если поврежденные ткани инфицированы.
Операцию откладывают при опоясывающем герпесе, трихофитии, абсцессах, угревой болезни и т.д. Пациенты с витаминной недостаточностью предварительно проходят витаминотерапию. Она стимулирует иммунитет, за счет чего снижает риск инфекционного воспаления пересаженных тканей и их отторжения.
Виды пластической хирургии шрамов на лице и теле
Современная пластическая хирургия шрамов и ожогов лица и тела сегодня располагает различными техниками «удаления» повреждений. Они могут быть не только хирургическими, но и «безоперационными».
Безоперационные методы пластической хирургии ожогов и шрамов
Под безоперационными методами сегодня подразумеваются лазерные, ультразвуковые и инъекционные технологии. Они являются чем-то средним между хирургическими вмешательствами и косметологическими процедурами. С первыми у них сходство в эффективности, со вторыми – в малоинвазивности. Последний термин означает, что такого рода манипуляции минимально травматичны, они не затрагивают близлежащие здоровые ткани, не требуют наложения швов и не предусматривают даже пребывание в стационаре.
Лазерные и ультразвуковые методы предполагают выравнивание шрама либо путем удаление верхних слоев эпидермиса в поврежденной зона для максимального ее приближение по текстуре и цвету к виду здоровой кожи, либо его выпариванием, когда под воздействием энергии лазерного луча содержащаяся в поврежденных тканях жидкость постепенно нагревается, а затем удаляется. Показанием в данном случае являются шрамы не грубые и относительно небольшие по размеру.
Инъекционные методы пластической хирургии рубцов показаны в случае втянутых рубцов. Исправление здесь происходит за счет введения в подкожное пространство специальных препаратов, которые заполняя его, возвращают коже ровную и гладкую поверхность. Однако, данная процедура предполагает также проведение лазерной шлифовки, которая уравнивает ткани и по цвету.
Кроме безоперационных методов, пластическая хирургия ожогов лица и шрамов «оперирует» также эндоскопическими и классическими хирургическими техниками.
Средняя стоимость пересадки кожи в Москве
Дерматопластика – дорогостоящая операция, стоимость которой зависит от:
- площади раны;
- техники трансплантации;
- квалификации хирурга;
- вида трансплантата.
Аутопластика стоит дешевле, так как для пересадки используются собственные ткани человека. Цены на операцию в московских клиниках варьируются от 100 тыс. до 260 тыс. рублей.
Пересадка кожи – один из эффективных методов лечения серьезных ожогов и послеожоговых рубцов. В ходе операции воссоздается участок кожного покрова, который претерпел изменения. Успешность дерматопластики зависит от выполнения врачебных рекомендаций. Чтобы предупредить осложнения, пациенты должны принимать назначенные препараты, проходить физиотерапию.
Стоимость
Стоимость кожной пластики определяется различными факторами: площадью поврежденной поверхности и сложностью конкретной операции, видом используемых для трансплантации материалов и анестезии, прочих фармакологических средств, квалификацией и профессионализмом хирурга, расположением и репутацией клиники. В зависимости от этих факторов цена на операцию может составлять от 10 000 до 200 000 рублей.
Пластика кожи после ожога не является сложной и продолжительной операцией. Но в некоторых ситуациях приживление трансплантата после пересадки протекает плохо, даже если донорским материалом является собственная кожа. Детальная подготовка к пластической операции, правильный расчет сроков ее проведения, соответствующий уход в период реабилитации являются обязательными условиями успешной пластики кожи и позволяют свести к минимуму вероятность развития послеоперационных осложнений.
Особенности ухода и реабилитации после трансплантации
Период восстановления условно можно разделить на 3 периода. Первый проходит в течение 2-3 суток после операции, когда кожные покровы адаптируются друг к другу. Второй этап — регенерация, которая длится 2-2,5 месяца. В течение этого периода необходимо оберегать место с пересаженной кожей от различного рода повреждений. Повязку снимается только по разрешению врача.
Обработка раны — важная часть послеоперационного ухода. Процедура проводится только в клинике с применением стерильных материалов. Для домашнего приема в качестве обезболивающих врач назначает пероральные препараты, а для поддержания водного баланса в ране используются специальные мази. Главное не давать коже в месте пересадки пересыхать, иначе будет чувствоваться сильный зуд. Рекомендации, которые дает врач перед выпиской, состоят в следующем:
- своевременная смена повязки;
- соблюдение постельного режима;
- рану нельзя мочить;
- соблюдение питьевого режима;
- отказ от алкоголя;
- прием витаминов;
- правильное питание.
Третий этап восстановления — реабилитация. Она длится от 3 месяцев до полного излечения. Соблюдая все рекомендации врача, период выздоровления наступает быстро и без явных осложнений. Тогда человек сможет вернуться к привычному образу жизни.